傳統的胸腔手術麻醉需要插入雙腔氣管內管,使兩邊肺臟分開通氣,讓一邊的肺部塌陷,方便胸腔外科醫師進行手術。但是,這過程可能使病人口腔組織受傷,術後喉嚨疼痛、聲音沙啞,增加喉頭受傷機會。
當病人接受全身麻醉,醫生會在病人嘴巴插入一條導管,再將麻醉氣體及氧氣送進肺部,進行麻醉的同時,又能夠讓病人得到氧氣供應(延伸閱讀:麻醉科醫師分布也有城鄉差距)。
不過,當手術完成,拔除導管,有些病人會有喉嚨腫痛、牙齒及口腔組織受損、惡心、嘔吐等現象,甚至有一名老師因為插管全身麻醉,術後聲帶受傷,1個多月沒辦法給學生上課。
有研究指出,約26.7%的民眾對全身麻醉沒有安全感,33.2%對全身麻醉感到未知,擔心麻醉後醒不過來,甚至不想手術(延伸閱讀:全身麻醉後遺症:那一場沒有麻醉專科醫師的手術)。
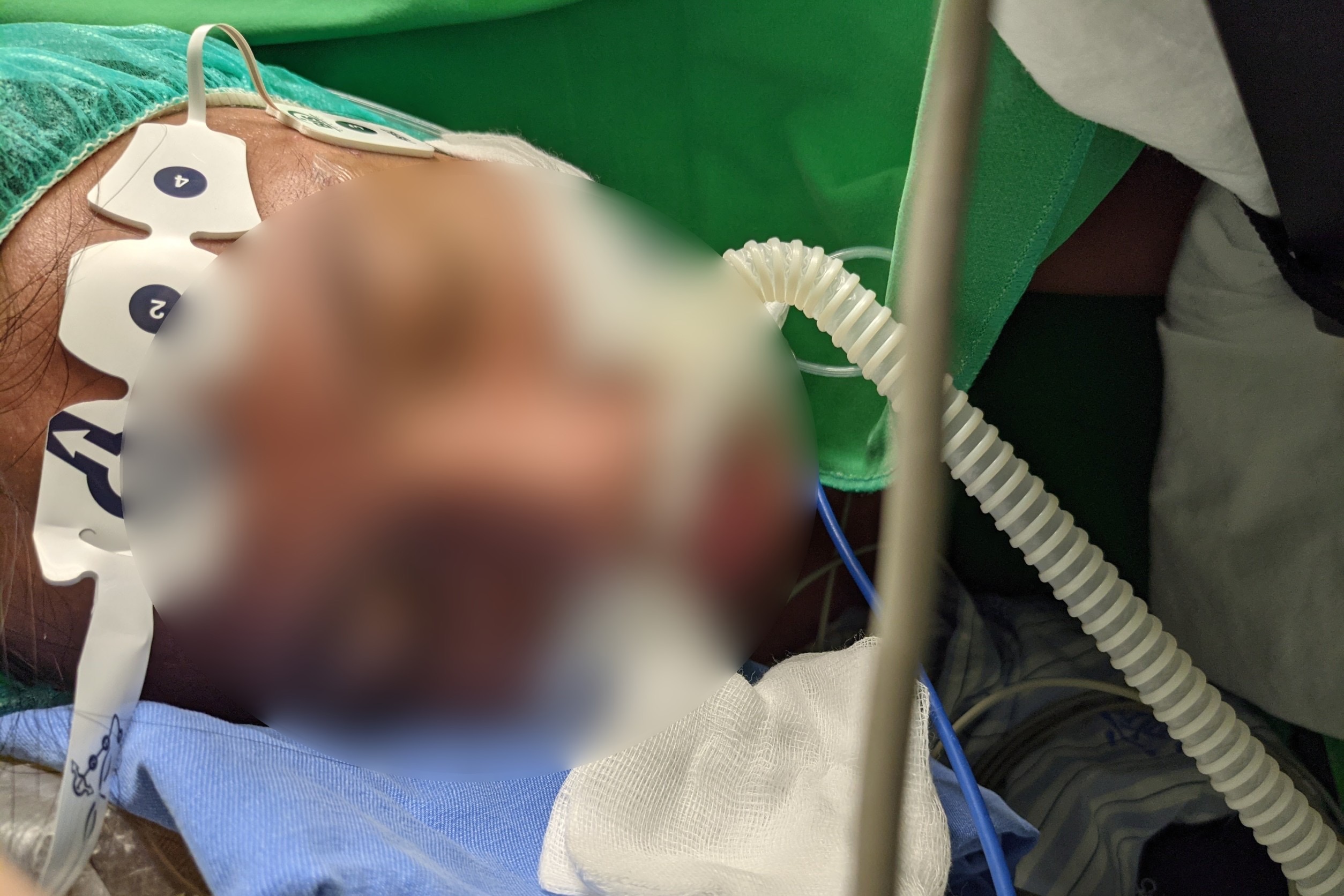
病人額頭貼上麻醉深度監測、疼痛監測,不必插管,自然呼吸。
麻醉插管可能傷害口腔組織和喉部
花蓮慈濟醫院推廣「胸腔手術麻醉免插管」,由胸腔外科與麻醉科團隊合作,利用精準的麻醉深度及神經阻斷術,讓病人使用一邊的肺自然呼吸,而又不容易嗆咳的方式下,接受手術。
異物放入喉嚨,會引起劇烈咳嗽。依據傳統的插管麻醉模式,麻醉科醫師放置氣管內管,同時要使用強效止痛劑、肌肉鬆弛劑以及鎮靜劑,達到深度麻醉,維持手術安全,避免病人在術中因為咳嗽反射,導致手術部位位移。
花蓮慈濟胸腔外科醫師鍾秉儒表示,麻醉藥物有不同程度的副作用,會影響病人術後恢復。反觀麻醉不插管的胸腔手術,不僅能少用麻醉藥物、侵入性導管,避免氣管內管受損和併發症,還能減低麻醉時間,提升手術效率。
麻醉部心胸麻醉科主任李佳玲指出,不插管胸腔鏡手術的麻醉方式在台灣發展超過10年。隨著科技進步,花蓮慈濟將它提升為精準的麻醉方式,只要術前經過醫師詳細評估,即可進行。

花蓮慈濟醫院胸腔外科鍾秉儒醫師表示,麻醉藥物有不同程度的副作用。

花蓮慈濟心胸麻醉科主任李佳玲表示,麻醉不插管胸腔鏡手術需要術前評估。
胸腔手術不必麻醉插管
李佳玲說,病人在額頭貼上麻醉深度監測、疼痛監測,在靜脈注射麻醉藥劑,並且注意施打劑量,病人鼻子再佩戴高流量氧氣導管,除了供應氧氣、監測二氧化碳,也能大大減低術中低血氧與麻醉深度不足,引發躁動的問題。
鍾秉儒說,胸腔鏡手術進步到使傷口由多變少、由大變小,現在,加上不插管的麻醉技術,手術不僅能做到精準,還可以做得精緻。
全球現在推行ERAS麻醉觀念(術後加速康復),幫助病人手術前加強體能,讓病人術後加速康復。鍾秉儒認為,花蓮慈濟運用ERAS概念,麻醉不插管進行胸腔手術,縮短麻醉時間,能為病人帶來更好的治療結果。
圖片來源:花蓮慈濟醫院
⇩⇩⇩⇩⇩⇩按讚訂閱看更多⇩⇩⇩⇩⇩⇩